Sciatica
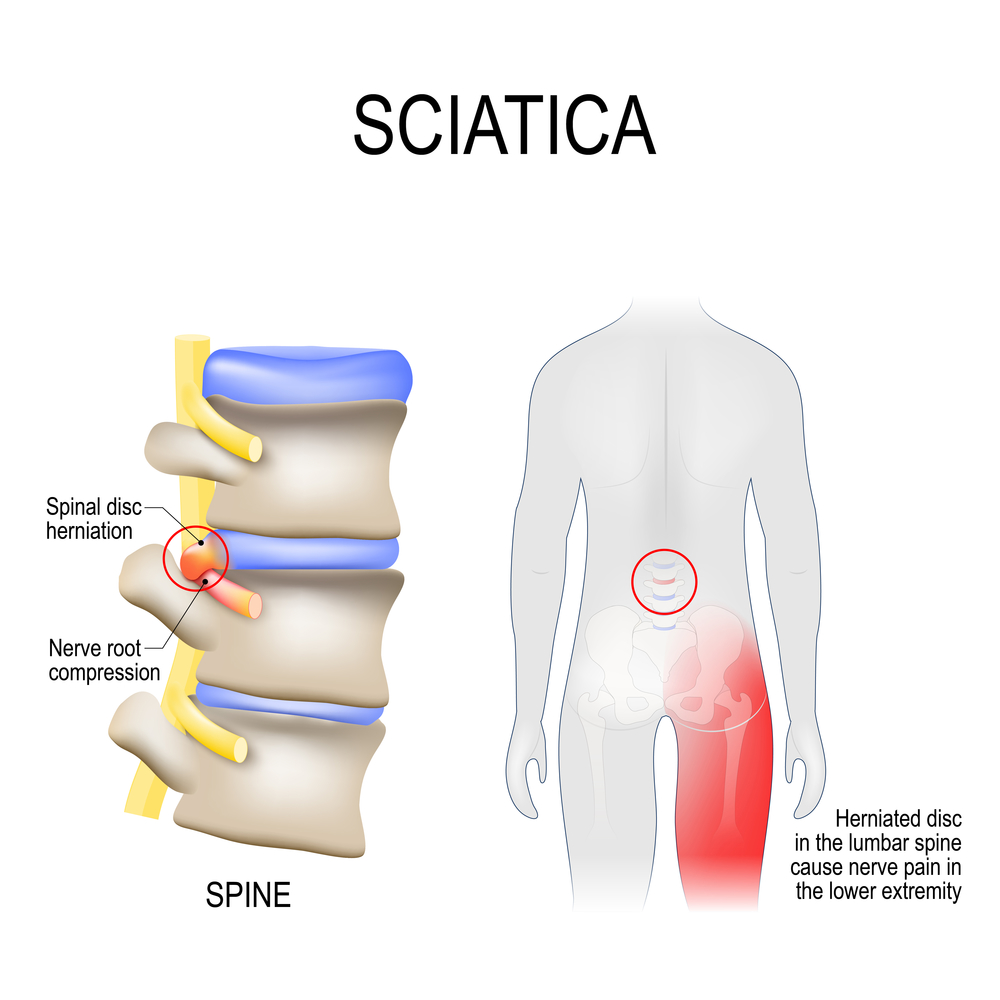
La sciatica, più propriamente sciatalgia, è un dolore localizzato alla parte inferiore della schiena, che si irradia posteriormente lungo un arto inferiore, dovuta a irritazione o compressione del nervo sciatico o, molto più frequentemente, delle sue radici spinali.
La prima causa di “sciatica” è la radicolopatia, cioè il danno compressivo, irritativo o infiammatorio a carico di una o più radici nervose che entrano a far parte della costituzione del nervo sciatico.

Altre cause di sciatalgia sono le spondilolistesi, le stenosi foraminali o del canale vertebrale, lo stato di gravidanza, la sindrome del piriforme e i tumori.
Il dolore sciatico, quasi sempre unilaterale, può essere accompagnato da segni e sintomi neurologici, quali disturbi di sensibilità, come sensazione di intorpidimento e formicolio, e disturbi motori, con ipostenia (debolezza muscolare) e difficoltà di movimento.
La diagnosi è agevole e viene posta dal medico sulla base dell’anamnesi e dell’esame obiettivo. Per inquadramento può essere necessario eseguire esami radiologici (Rx, Tc, RMN) e/o strumentali (elettromiografia).
I principali rimedi includono riposo, terapia farmacologica, fisioterapia, terapie fisiche.
I casi severi con deficit neurologici e non responsivi a terapia conservativa, possono richiedere un intervento neurochirurgico.
Di seguito l’argomento è approfondito più nel dettaglio.
Contenuti dell'articolo
Il nervo sciatico
Il nervo sciatico, detto anche nervo ischiatico è il nervo più lungo e voluminoso del corpo umano.
Le fibre nervose che lo costituiscono originano dagli ultimi due nervi spinali lombari e dai nervi sacrali (L4, L5, S1, S2, S3).
Le radici del nervo sciatico si uniscono insieme in un unico tronco nervoso che esce dalla cavità pelvica passando posteriormente l’osso ischiatico e al di sotto del muscolo piriforme (una compressione in tale sede dà origine alla sindrome del piriforme).
Quindi il nervo ischiatico si dirige inferiormente contraendo rapporti coi muscoli gemelli, otturatore interno e quadrato del femore fino a raggiungere la coscia dove decorre posteriormente seguendo la linea aspra del femore.
Raggiunta la cavità poplitea, si biforca nei suoi rami terminali che sono il nervo tibiale, detto anche nervo sciatico popliteo interno e il nervo peroneo comune, detto anche nervo sciatico popliteo esterno.
Il nervo sciatico è un nervo misto, sensitivo e motorio.
Provvede all’innervazione dei muscoli della loggia posteriore della coscia (muscoli ischio-crurali o hamstrings), parte del muscolo grande adduttore e tutti i muscoli della gamba e del piede.
Dal punto di vista sensitivo, il nervo sciatico innerva la cute della regione posteriore e anterolaterale della gamba e quasi tutto il piede.
E’ facile, pertanto, intuire come il nervo sciatico sia fondamentale nella motilità e sensibilità degli arti inferiori.
Cenni di Anatomia della colonna vertebrale
La colonna vertebrale ha funzione di sostegno per il corpo e di protezione nei confronti del midollo spinale.
E’ costituita da 33 vertebre, di cui 7 cervicali, 12 toraciche, 5 lombari, 5 sacrali e 4 coccigee.
Ogni vertebra, di forma grossolanamente cilindrica, è costituita da un corpo vertebrale e da un arco a circoscrivere il canale vertebrale nel quale è alloggiato il midollo spinale.
A separare ciascun corpo vertebrale rispetto agli adiacenti è posto il disco intervertebrale, una struttura fibrosa che ha lo scopo di aumentare la motilità della colonna e distribuire più uniformemente i carichi sulla stessa.
Il disco intervertebrale è costituito da una porzione esterna, detto anulus fibroso, composta di lamelle di collagene disposte in modo concentrico e una porzione interna, il nucleo polposo, di consistenza gelatinosa, composto per lo più da acqua e proteoglicani.
Il midollo spinale, di forma pressoché cilindrica è posto nel canale vertebrale estendendosi dal forame occipitale alla seconda vertebra lombare: da esso emergono 33 paia di nervi spinali.
La discrepanza di lunghezza tra colonna vertebrale e midollo spinale fa sì che gli ultimi nervi toracici, i lombari, sacrali e coccigei decorrano verticalmente entro il canale vertebrale prima di raggiungere il proprio foro di uscita formando la cosiddetta cauda equina.
I nervi spinali sono costituiti dall’unione di una radice anteriore, recante fibre motrici somatiche o effettrici viscerali, e di una radice posteriore, sensitiva.
La distribuzione motrice e sensitiva dei nervi spinali è molto complessa: per approfondimento si rimanda la lettura dei seguenti articoli: Plesso brachiale, Plesso lombosacrale.
Le cause della sciatalgia
Il termine sciatalgia definisce un insieme di sintomi e non è una diagnosi di per sé.
L’identificazione della causa determinante il dolore sciatico è importante per impostare un trattamento adeguato.
La causa di gran lunga più frequente di sciatica è la radicolopatia, la compressione o irritazione di una delle radici nervose che entra a far parte della costituzione del nervo sciatico.
Ernia del disco spinale
L’ernia del disco intervertebrale rappresenta la prima causa in assoluto di sciatalgia.
L’ernia del disco è la fuoriuscita di materiale discale dai propri limiti anatomici.
Essa può essere asintomatica o causare una compressione delle radici nervose uscenti dal midollo spinale.
Quando il materiale erniario causa conflitto sulle fibre nervose che entreranno nella costituzione del nervo sciatico (L4-L5-S1-S2-S3) si presenterà una sintomatologia di tipo sciatalgico.
Artrosi, discopatia degenerativa, stenosi foraminale
Con l’avanzare dell’età il disco fisiologicamente va incontro a disidratazione e si irrigidisce.
Per tale motivo l’ernia del disco è meno frequente negli anziani.
Tuttavia, la degenerazione del disco e la sua deformazione, unita ai fenomeni artrosici circostanti, in particolare ad osteofitosi e stenosi foraminale, può determinare un conflitto radicolare.
Stenosi del canale lombare
La stenosi del canale lombare è il restringimento del canale vertebrale e/o dei forami di coniugazione con conseguente compressione del sacco durale o delle strutture radicolari della cauda equina.
Il quadro clinico tipico è caratterizzato da lombalgia e claudicatio neurogena, ovvero dall’insorgenza di sintomatologia dolorosa e parestesica, di solito bilaterale, durante la deambulazione, con necessità di fermarsi e flettere il tronco.
Le poliradicolopatie da stenosi del canale sono caratterizzate da deficit sensitivo-motori nei territori innervati dalle fibre di maggiore lunghezza (L4-L5-S1-S2) simulando un dolore sciatico propriamente detto.
Tuttavia le manovre di stiramento delle radici sono di solito negative.
Spondilolistesi
La spondilolistesi è lo scivolamento di una vertebra rispetto a quella sottostante.
Colpisce tipicamente il tratto lombare della colonna vertebrale e può essere di tipo istmico (spondilolisi) o degenerativo.
Si presenta tipicamente con lombalgia, esacerbata dal movimento.
Nei casi più severi può essere caratterizzato da un dolore tipico della sciatica.
Per approfondire l’argomento, si rimanda alla lettura del seguente articolo: Spondilolistesi.
Sindrome del piriforme
Il dolore da sindrome del piriforme è considerato una “pseudo-sciatica” in quanto i sintomi, simili a quelli radicolari, sono in realtà dovuti a compressione del nervo sciatico da parte di un muscolo piriforme disfunzionale.
Il piriforme è un muscolo che si origina dalla superficie pelvica del sacro, si dirige lateralmente attraversando il grande foro ischiatico e si inserisce all’apice del grande trocantere femorale.
E’ un extrarotatore e abduttore del femore oltre a partecipare alla retroversione del bacino e alla stabilizzazione dell’anca.
Una ipertrofia del muscolo piriforme o una sua infiammazione può determinare la compressione del nervo sciatico.
Il dolore da sindrome del piriforme origina a livello della natica e si estende distalmente a livello della superficie posteriore della coscia e della gamba.
Il dolore inoltre peggiora da seduti e durante la contrazione del piriforme.
Tumori
Raramente, la causa del dolore sciatico può essere una neoplasia, primitiva o metastatica, che determini un effetto compressivo sulle radici dei nervi spinali o sul nervo sciatico stesso.
Gravidanza
Nelle ultime fasi della gravidanza, l’utero aumenta notevolmente di volume.
In donne anatomicamente predisposte, è possibile il verificarsi di sintomi tipici della sciatalgia.
Fattori di rischio per dolore sciatico

Età
L’ernia del disco ha una maggiore frequenza tra i 30 e i 40 anni di età.
Pertanto, la sciatalgia da ernia discale ha la sua massima incidenza in questa fascia d’età.
In età avanzata, oltre i 65 anni, il dolore sciatico ha un’eziologia per lo più legata a fenomeni di tipo degenerativo-artrosico.
Obesità
L’eccessivo peso corporeo incrementa il rischio di soffrire di mal di schiena e sciatalgia.
Questo è intuitivo, a causa del maggior “peso” che la colonna deve sopportare durante i movimenti e le normali attività della vita quotidiana.
Attività sportive o lavorative
Le attività in cui è frequente il sollevamento di carichi sono particolarmente a rischio, specie se non eseguito in modo corretto (è opportuno non flettere il rachide quando si sollevano gravi).
Sedentarietà
Anche l’eccessiva sedentarietà è un fattore di rischio, a causa dell’indebolimento della muscolatura addominale e paravertebrale, che stabilizza la colonna e la “protegge” da eventuali forze lesive.
Cattive posture
Il mantenimento di posture viziate conduce, a lungo andare, all’alterazione delle fisiologiche curvature del rachide e, di conseguenza, a un’alterazione della normale distribuzione dei carichi.
Traumi
I traumi al rachide possono produrre fratture, specie in soggetti osteoporotici.
Malattie infiammatorie
Malattie infiammatorie delle articolazioni come l’artrite reumatoide, la spondilite anchilosante ecc. conducono a un’alterazione dell’anatomia del rachide.
Diabete
I soggetti affetti da diabete vanno incontro, soprattutto nelle fasi avanzate di malattia a polineuropatia diabetica, un danno a carico dei nervi periferici.
Sciatica sintomi
Il sintomo principale della “sciatica” è il dolore che può essere accompagnato da segni e sintomi neurologici.
Sciatalgia acuta
Si parla di sciatalgia acuta quando il dolore e gli altri sintomi esordiscono acutamente, spesso in seguito a uno sforzo nel sollevare un carico o dopo un incauto movimento di torsione del tronco.
In tale situazione è piuttosto comune l’assunzione di una postura particolare, detta di tipo “antalgico”, spesso con perdita o inversione della lordosi lombare o flessione laterale, che il soggetto tende ad assumere perché fornisce sollievo dal dolore.
Sciatalgia cronica
Il quadro clinico può definirsi cronico quando i sintomi perdurano per oltre 3 mesi e di solito è più difficile da trattare in modo soddisfacente.
Dolore
Il dolore è localizzato alla parte inferiore della colonna vertebrale, in regione glutea e si estende lungo la superficie posteriore dell’arto inferiore, quasi sempre monolateralmente, fino al piede, lungo il decorso del nervo sciatico.
Il dolore è descritto come bruciante, acuto, penetrante, tipo “scossa elettrica”.
L’intensità del dolore è variabile da acuto e insopportabile a lieve-moderato.
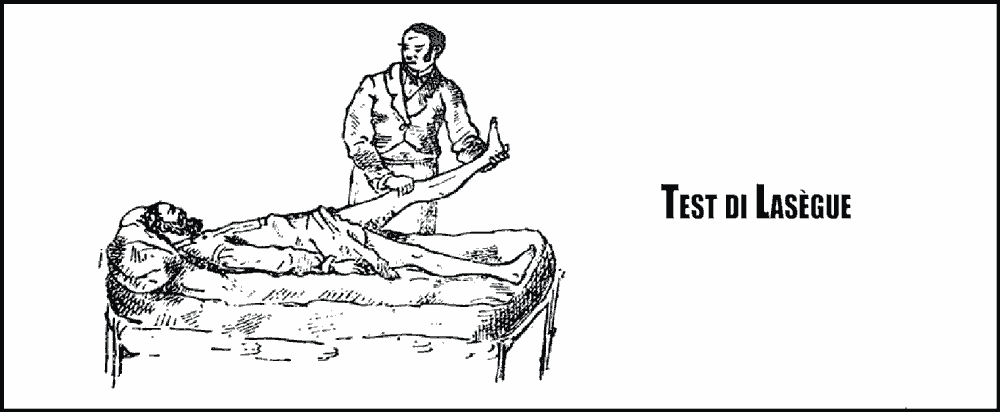
Il dolore è esacerbato dall’aumento della pressione intraddominale (colpo di tosse o starnuto) e dalle manovre di stiramento delle radici (es. segno di Lasègue).
Contrattura della muscolatura paravertebrale
Spesso il dolore è accompagnato da una contrattura della muscolatura del tronco, di tipo riflesso, che ha il significato di “protezione” dal dolore che eventuali movimenti o traumi potrebbero determinare.
Segni e sintomi neurologici
Nei casi più gravi, il dolore può accompagnarsi a disturbi sensitivi, motori o sfinteri ali (incontinenza)
Deficit sensitivo
Consiste nella riduzione o perdita di sensibilità nel territorio di innervazione del nervo sciatico, a livello dell’arto inferiore fino al piede.
Deficit motorio
Consiste in una debolezza muscolare a carico dei muscoli innervati dal nervo sciatico, in particolare i flessori della gamba (semitendinoso, semimembranoso, bicipite femorale) e flesso-estensori del piede (gastrocnemio, soleo, flessori delle dita, plantari, tibiale anteriore, estensori delle dita, peronei).
Iporeflessia o areflessia rotulea e/o achillea
L’ernia del disco L3-L4 influenza il riflesso osteotendineo rotuleo.
L’ernia del disco L5-S1 influenza il riflesso osteotendineo achilleo.
Disturbi sfinterici
Nella sindrome del cono midollare o nella sindrome della cauda equina, è frequente la perdita di controllo sfinteriale vescicale e anale.
Diagnosi
La diagnosi viene formulata dal medico sulla base di un’accurata raccolta anamnestica e dell’esame clinico.
Durante la visita il medico sottoporrà il paziente ad alcuni test e manovre per capire l’origine dei sintomi e l’eventuale presenza di segni neurologici.
Possono essere necessari esami radiologici o strumentali ad ulteriore inquadramento e ad esclusione di altre malattie in diagnosi differenziale.
I principali sono:
- Radiografia del rachide dorso-lombare (Rx)
- Tomografia computerizzata (TC)
- Risonanza magnetica nucleare (RMN)
- Elettromiografia (EMG)
Ulteriori esami, ad es. ematochimici, possono essere richiesti per escludere patologie infiammatorie o di altra natura.
I medici specialisti di riferimento sono il Fisiatra (specialista in Medicina Fisica e Riabilitativa) e l’Ortopedico (Specialista in Ortopedia e Traumatologia).
I casi severi suscettibili di intervento chirurgico sono indirizzati al Neurochirurgo.
Sciatica rimedi
Il trattamento della sciatica è in relazione alla gravità dei sintomi e soprattutto alla causa sottostante.
La maggior parte delle sciatalgie di lieve entità hanno la tendenza alla guarigione spontanea e può essere sufficiente l’adozione di alcuni semplici rimedi.
Riposo
In fase acuta è opportuno osservare un periodo di riposo, astenendosi dalle attività sportive o lavorative più gravose.
E’ importante non esagerare perché periodi prolungati di inattività fisica possono indebolire la muscolatura del tronco e peggiorare i sintomi.
Caldo o freddo?
L’applicazione di impacchi freddi è utile nel lenire il dolore di origine infiammatoria.
L’applicazione del caldo ha invece un effetto rilassante sulla muscolatura (miorilassante) oltre a migliorare la circolazione sanguigna.
Prevenzione
Una prevenzione è possibile adottando uno stile di vita sano.
Alcuni consigli:
- Mantenere un adeguato peso corporeo
- Praticare esercizio fisico aerobico in modo regolare
- Astenersi dal sollevare e/o trasportare pesi, in particolare evitando i movimenti di torsione.
- Mantenere una corretta postura, specie in posizione seduta: può essere opportuno utilizzare un supporto lombare e un appoggia braccia quando si rimane per molte ore alla scrivania.
- Rivolgersi al medico al presentarsi dei sintomi
Sciatica cura

Quando il dolore è moderato-severo e, soprattutto, in presenza di sintomi e/o segni neurologici, si rende necessaria l’adozione di provvedimenti di tipo farmacologico, fisioterapico o, in casi selezionati, chirurgico.
Farmaci
I farmaci utilizzati nel trattamento di una sindrome sciatalgica comprendono:
- Farmaci antinfiammatori non steroidei
- Miorilassanti: riducono la contrattura muscolare
- Corticosteroidi: hanno un potente effetto antinfiammatorio
- Antidepressivi o anticonvulsivanti: utilizzati nel trattamento del dolore neuropatico
- Altri antidolorifici: es. paracetamolo, oppiacei
Fisioterapia
Il trattamento riabilitativo per la sciatalgia ha lo scopo di migliorare la postura, ripristinare l’articolarità del rachide, rinforzare la muscolatura del tronco e degli arti, ridurre il dolore.
Terapie Fisiche
Il programma riabilitativo può includere l’applicazione di terapie fisiche a scopo antalgico quali ad, esempio TENS, Tecarterapia, Ultrasuoni.
Chirurgia
L’intervento chirurgico trova indicazione nei casi severi, non responsivi a trattamento conservativo, con compromissione neurologica o in presenza di lesioni, ad es. tumorali, suscettibili di exeresi.
Bibliografia
- Hartvigsen J, Hancock MJ, Kongsted A, et al. What low back pain is and why we need to pay attention. Lancet. Table 2015;391(10137):2356–67.
- Foster NE, Anema JR, Cherkin D, et al. Prevention and treatment of low back pain: evidence, challenges, and promising directions. Lancet. 2018;391(10137):2368–83.
- Koes BW, van Tulder M, Peul WC. Diagnosis and treatment of sciatica. BMJ. 2007;334:1313–7.
- Fitzsimmons D, Phillips CJ, Bennett H, et al. Cost-efectiveness of diferent strategies to manage patients with sciatica. Pain. 2014;155:1318–27
- Chou R, Qaseem A, Snow V, Casey D, Cross JT Jr, Shekelle P, Owens DK; Clinical Efficacy Assessment Subcommittee of the American College of Physicians; American College of Physicians; American Pain Society Low Back Pain Guidelines Panel. Diagnosis and treatment of low back pain: a joint clinical practice guideline from the American College of Physicians and the American Pain Society. Ann Intern Med 2007; 147: 478-491
- Hallin RP. Sciatic pain and the piriformis muscle. Postgrad. Med. 1983; 74:69Y72.
- Hopayian K, Song F, Riera R, Sambandan S. The clinical features of the piriformis syndrome: a systematic review. Eur. Spine J. 2010; 19:2095Y2109.
- Deville WL, Van Der Windt DA, Dzaferagic A, et al. The test of Lase`gue: systematic review of the accuracy in diagnosing herniated discs. Spine. 2000; 25:1140Y1147.
- Andersson GB. Epidemiological features of chronic low back pain. Lancet 1999; 354: 581-585.
- Italian Society of Orthopaedics and Traumatology (SIOT) Guidelines. Mal di schiena. Banca dati comparativa tra Linee Guida e analisi critica delle raccomandazioni. GIOT 2011; 37: 113-130.
- Roland M, Morris RW. A study of the natural history of back pain. Part 1: Development of a reliable and sensitive measure of disability in low back pain. Spine 1983; 8: 141-144.
- Nadler SF, Steiner DJ, Erasala GN, et al. Continuous low-level heat wrap therapy provides more efcacy than ibuprofen and acetaminophen for acute low back pain. Spine. 2002;27:1012–7.
- Remmers A, Sharma U, LaMoreaux L, et al. Pregabalin treatment of patients with chronic low back pain [poster no. 660]. Presented at the 19th Annual Meeting of the American Pain Society. Atlanta, GA; 2–5 Nov 2000.
- Peul WC, van Houwelingen HC, van denHout WB, Brand R, Eekhof JAH, Tans JTJ, Thomeer RTWM, Koes BW for the Leiden–The Hague Spine Intervention Prognostic Study Group. Surgery versus prolonged conservative treatment for sciatica. N Engl J Med 2007; 356: 2245-2256.
- Di Ciaccio E, Polastri M, Bianchini E, Gasbarrini A. Herniated lumbar disc treated with Global Postural Reeducation. A middle-term evaluation. Eur Rev Med Pharmacol Sci 2012; 16: 1072-1077.
- Khadilkar A, Odebiyi DO, Brosseau L, Wells GA. Transcutaneous electrical nerve stimulation (TENS) versus placebo for chronic low-back pain. Cochrane Database Syst Rev 2008.
